Insuficiencia cardíaca
- La insuficiencia cardíaca es una condición frecuente, potencialmente mortal y costa (U$S 39000 millones anualmente en los Estados Unidos), que a veces ocurre en la etapa final de una enfermedad cardíaca.
- Afecta a 23 millones de personas en todo el mundo y esta cifra va en aumento.2
- Es la principal causa de hospitalización en pacientes mayores de 65 años en el mundo desarrollado.2
- 1 de cada 5 personas fallece dentro del año del diagnóstico de la insuficiencia cardíaca y hasta el 50% fallece dentro de los 5 años.2
Definición
Heart failure (HF) is a complex clinical syndrome in which the heart’s pumping function becomes insufficient (ventricular dysfunction) to meet the oxygen demand of vital organs and tissues of the body. As a result, fluid builds up in the lung and/or various parts of the body causing congestion and edema. This explains common symptoms such as difficulty breathing, fatigue and poor exercise tolerance.
La insuficiencia cardíaca (IC) es un complejo síndrome en el cual la función de bombeo del corazón se vuelve insuficiente (disfunción ventricular) para cubrir la demanda de oxígeno de los tejidos y órganos vitales del cuerpo. Como resultado, los fluidos se agrupan en los pulmones y/o varias partes del cuerpo causando congestión y edema. Esto explica los síntomas comunes como dificultad para respirar, fatiga y poca tolerancia al ejercicio.
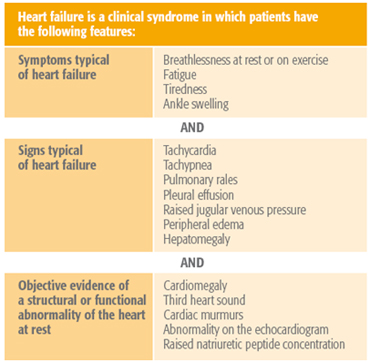
Tabla de síntomas y signos la de insuficiencia cardíaca.
Adaptado de: Dickstein K, Cohen-Solal A, Filippatos G, et al. Guías ESC para el diagnóstico y tratamiento de la insuficiencia cardíaca aguda y crónica. Eur Heart J. 2008; 29: 2388-442
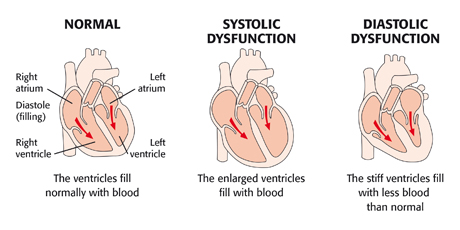
La IC es una enfermedad crónica que empeora con el tiempo, causando una remodelación progresiva del corazón. Cambia el tamaño y forma del corazón, perjudicando la función ventricular de dos maneras:
- IC sistólica (IC con fracción de expulsión reducida): adelgazamiento y debilitamiento de las paredes del ventrículo resulta en una dilatación y una capacidad reducida de expulsar la sangre
- IC diastólica (IC con fracción de expulsión conservada): engrosamiento y rigidez de los ventrículos debido a una hipertrofia resulta en una relajación dañada.
Diagnóstico
La IC es diagnosticada basándose en los típicos signos y síntomas así como en la evidencia objetiva de la anormalidad estructural o funcional del corazón (Guías ESC de IC 2012).
Un diagnóstico rápido y preciso es esencial para dar con la terapia correcta y mejorar la respuesta del paciente. Sin embargo, la IC es difícil de diagnosticar porque los síntomas clínicos son variados y usualmente no específicos. El diagnostico debe basarse en una combinación de la historia clínica, examen físico, diagnóstico por imágenes y ensayos de laboratorio. El análisis de biomarcadores tales como NT-proBNP y Galectina-3 ayuda a un diagnóstico temprano y pronóstico de la insuficiencia cardíaca3,4. En análisis de Procalcitonina (PCT) es útil para diagnosticar neumonía bacteriana concomitante en pacientes que presentan una IC aguda5.
NT-proBNP – diagnóstico temprano de la insuficiencia cardíaca
NT-proBNP es el fragmento N-terminal del péptido natriurético tipo B5. Es un biomarcador probado para insuficiencia cardíaca y es recomendado en muchas guías como una parte integral de la elaboración del diagnóstico6.
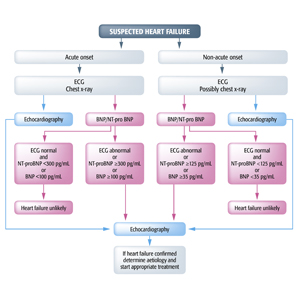
Diagrama de flujo para diagnóstico de pacientes con sospecha de IC con alternativa de enfoque por “ecocardiograma primero” (azul) o “péptido natriurético primero” (rojo).
BNP = péptido natriurético tipo B; ECG = electrocardiograma; IC = insuficiencia cardíaca; MR-proANP = péptido natriurético pro atrial medio; NT-proBNP = péptido natriurético tipo B N-terminal.
Fuente: McMurray JJ, et al. Guías ESC para el diagnóstico y tratamiento de la insuficiencia cardíaca aguda y crónica 2012. Eur Heart J. 2012;33:1787-847
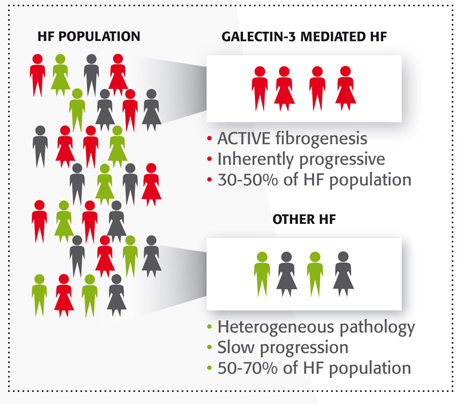
Galectin-3 – Identificando pacientes de alto riesgo
Mientras que el NT-proBNP es un biomarcador que ayuda a diagnosticar una insuficiencia cardiaca, se necesita información adicional para fenotipar a pacientes con IC con alto riesgo de re-hospitalización / mortalidad. Se sabe que 30-50% de pacientes con IC tienen una forma de la enfermedad con una progresión inherente a los elevados niveles de Galectin-34. Galectin-3 causa una fibrosis progresiva, conocida por ser una patología subyacente de insuficiencia cardíaca7. La medición de Galectin-3 puede proveer información para optimizar las decisiones para el cuidado del paciente.
Procalcitonina (PCT) – Diagnóstico de neumonía bacteriana concomitante en pacientes con IC
Ocurren desórdenes cardíacos y respiratorios concomitantes en aproximadamente 10% de los pacientes con disnea aguda8. La Procalcitonina ha sido considerada recientemente como un útil biomarcador en el diagnóstico de neumonía bacteriana concomitante en pacientes con IC5.
Detectar una neumonía superpuesta en pacientes con IC es difícil, dado que los signos clínicos son similares. El uso combinado de péptidos natriuréticos (BNP/NP-proBNP*) y PCT puede ser útil para distinguir entre neumonía e IC aguda5.
Pacientes con IC presentan un riesgo mayor de neumonía9. Es importante identificar pacientes con IC aguda que presentan una infección bacteriana superpuesta (neumonía), dado que presentan el riesgo si no son adecuadamente diagnosticados y tratados10.
* BNP fue utilizado en este estudio, pero resultados similares han de esperarse para la combinación de PCT y NT-proBNP
Prevención/Tratamiento
Prevención
La mejor forma de prevenir una IC es mantener en estilo de vida saludable que reduce los factores de riesgo conocidos como presión alta y enfermedades de arterias coronarias.
Algunas de las cosas que puede hacer para mejorar sus chances de no desarrollar una IC incluyen:
- No fumar
- Mantenerse activo físicamente
- Alimentarse con una dieta balanceada baja en azúcar, sal y grasas saturadas
- Mantener un peso saludable
- Manejo y reducción del estrés
- Si usted tiene o presenta riesgo para ciertas condiciones, como presión alta, colesterol alto o diabetes, trabaje con su doctor para contral éstos, incluyendo medicación si es necesario.
Tratamiento
El tratamiento recomendado para una insuficiencia cardíaca depende de la severidad y etapa. El manejo terapéutico controla los factores de riesgo y direcciona hacia los factores causales o agravantes subyacentes. Pretende proveer un alivio de los síntomas y prevenir la progresión de la enfermedad.
Hay una gran evidencia de tratamientos basados en drogas para IC que ataca los variados mecanismos patofisiológicos que actúan en la IC que involucra al corazón, riñones y circulación periférica.
Estas drogas incluyen:
- Diuréticos para disminuir el volumen de fluidos en el torrente sanguíneo
- Inhibidores de enzima convertidora de angiotensina (ECA) y bloqueadores de receptores de angiotensina (BRA) para promover la vasodilatación
- Beta-bloqueantes para disminuir el ritmo cardíaco y bloquear la excesiva estimulación del corazón
- Antagonistas de los receptores de aldosterona para reducir la presión sanguínea y reducir la congestión
- Agentes inotrópicos como la Digoxina pueden ser requeridos en ciertos casos para estimular las contracciones del corazón
“La medición de biomarcadores de fibrosis miocardial” tales como Galectina-3, “pueden ser considerados como estratificación adicional del riesgo en pacientes con IC ambulatorios y hospitalizados”.
American College of Cardiology Foundation (ACCF) y el American Heart Association (AHA) 2013 Guía para el manejo de la Insuficiencia cardíaca.
Dependiendo del grado de daño al corazón, puede requerir cirugía (reemplazo valvular, marcapasos, dispositivo de asistencia ventricular). En caso de daño severo, un trasplante cardíaco puede ser la única solución.
Guías
- American College of Cardiology Foundation (ACCF) and the American Heart Association (AHA) 2013 Guideline for the Management of Heart Failure.
http://circ.ahajournals.org/content/early/2013/06/03/CIR.0b013e31829e8807 - European Society of Cardiology (ESC)
McMurray JJ, et al. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: the Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur Heart J. 2012;33:1787–1847 (link)
http://eurheartj.oxfordjournals.org/content/early/2012/05/17/eurheartj.ehs104Thygesen K, et al.; Study Group on Biomarkers in Cardiology of the ESC Working Group on Acute Cardiac Care. Recommendations for the use of natriuretic peptides in acute cardiac care: a position statement from the Study Group on Biomarkers in Cardiology of the ESC Working Group on Acute Cardiac Care. Eur Heart J. 2012;33:2001-6. (link)
http://eurheartj.oxfordjournals.org/content/early/2011/02/02/eurheartj.ehq509.full.pdf
- National Academy of Clinical Biochemistry (NACB)
Tang W.H. et al., National Academy of Clinical Biochemistry Laboratory Medicine Practice Guidelines: Clinical Utilization of Cardiac Biomarker Testing in Heart Failure. Circulation 2007; 116: 99-109 (link)
http://www.ncbi.nlm.nih.gov/pubmed/17630410Apple F.S. et al., National Academy of Clinical Biochemistry and IFCC committee for Standardization of Markers of Cardiac Damage Laboratory Medicine Practice Guidelines: Analytical Issues for Biomarkers of Heart Failure. Circulation 2007; 116: 95-98. (link)
http://circ.ahajournals.org/content/115/13/e352.full?ijkey=00965a64f6cd75a5736dc0161fd0ceddf87b268e&keytype2=tf_ipsecsha
- Heart Failure Society of America (HFSA)
Lindenfeld J, et al. HFSA 2010 Comprehensive Heart Failure Practice Guideline. J Card Fail. 2010;16:e1-194.
http://www.onlinejcf.com/article/S1071-9164(10)00173-9/abstract - American College of Emergency Physicians (ACEP)
Silvers SM, et al. Clinical Policy: critical issues in the evaluation and management of adult patients presenting to the emergency department with acute heart failure syndromes. Ann Emerg Med 2007; 49: 627-669. (link)
http://www.annemergmed.com/article/S0196-0644(06)02461-9/fulltext
REFERENCIAS
- Heidenreich PA, et al. Forecasting the impact of heart failure in the United States: a policy statement from the American Heart Association. Circ Heart Fail. 2013;6:606-19.
- Bui AL, Horwich TB, Fonarow GC. Epidemiology and risk profile of heart failure. Nat Rev Cardiol. 2011;8:30-41.
- Thygesen K, et al.; Study Group on Biomarkers in Cardiology of the ESC Working Group on Acute Cardiac Care. Recommendations for the use of natriuretic peptides in acute cardiac care: a position statement from the Study Group on Biomarkers in Cardiology of the ESC Working Group on Acute Cardiac Care. Eur Heart J. 2012;33:2001-6.
- McCullough PA, Olobatoke A, Vanhecke TE. Galectin-3: a novel blood test for the evaluation and management of patients with heart failure. Rev Cardiovasc Med. 2011;12:200-10.
- Maisel A, et al. Use of procalcitonin for the diagnosis of pneumonia in patients presenting with a chief complaint of dyspnoea: results from the BACH (Biomarkers in Acute Heart Failure) trial. Eur J Heart Fail. 2012; 14: 278–286.
- McMurray JJ, et al. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: the Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur Heart J. 2012;33:1787-847
- de Boer RA, et al. Galectin-3: a novel mediator of heart failure development and progression. Eur J Heart Fail. 2009;11:811-7.
- Arenja N, et al. The ESC Textbook of Intensive and Acute Cardiac Care 2011: Acute Dyspnea
- Mor A, et al. Chronic heart failure and risk of hospitalization with pneumonia: a population-based study. Eur J Intern Med. 2013;24:349-53.
- Thomsen RW, et al. The impact of pre-existing heart failure on pneumonia prognosis: population-based cohort study. J Gen Intern Med. 2008;23:1407-13.
Este sitio no es una fuente de consulta médica.
El contenido de este sitio está presentado en forma resumida, es de naturaleza general y se provee sólo para un propósito informativo. No intenta ni está recomendado para ser utilizado como un sustituto de una consulta médica profesional. Usted no debe usar el contenido de este sitio para diagnosticar un problema físico o de salud o enfermedad. Siempre busque la consulta de su médico o cualquier otro personal de salud calificado para cualquier condición médica o tratamiento. Ningún contenido de este sitio pretende ser para diagnóstico o tratamiento médico. No debe ser utilizado por médicos como una única fuente de información para realizar prescripciones o tomar decisiones. Nunca descarte o demore la consulta médica por algo que haya leído en este sitio.